前言
癲癇發作的治療,當然應該用藥物治療為第一優先,但如果藥物沒有辦法控制時,怎麼辦?
首先必須考慮是否癲癇藥物種類的使用是正確的,譬如癲通對於顳葉癲癇較有效,而帝拔癲則對全身型發作較有效,還有有些病人故意偷偷少吃或不吃藥物,也會引起發作。
第二,如果市面上已有藥物仍無法控制,則可以考慮加入新藥物臨床試驗。
第三,如果還是無法控制,則應考慮轉診到較大醫學中心的癲癇中心,尋求手術治療的可能性。
手術前的檢查
手術前必須先作一系列的檢查,找出癲癇病灶區,首先必須先作影像檢查,譬如MRI或CT,以便瞭解腦內是不是有腫瘤或病變,接著作一般性腦波檢查及24小時腦波及錄影監測檢查,瞭解癲癇發作的情形,並深查癲癇發作病灶在哪裏,必要時必須在腦內植入硬腦膜下電極片或腦深部電極,直接記錄到腦裏面癲癇波的情形,進而更精確的定位出癲癇病灶,以便作切除手術。
此外,核子醫學檢查,譬如SPECT或PET,還有腦磁圖以及神經心理測驗也可以作為輔助檢查,找出病灶區。
癲癇手術
手術治療的原則方法有三。(一)切除性手術,切除癲癇病灶。(二)分隔手術,包括胼胝體切開術以及多處軟腦膜下橫切術(Multiple Sub-pial trans-section,簡稱MST)。(三)神經調控手術,目前臨床首先證實有效的方法為迷走神經刺激術(Vagus nerve stimulation),此外腦深部刺激術以及癲癇皮質刺激術也逐漸被應用在某些特定的病例。以下就針對上述三類方法,各取一個具有代表性,且具臨床已證實有效的方法,作一說明。
【顳葉切除術】
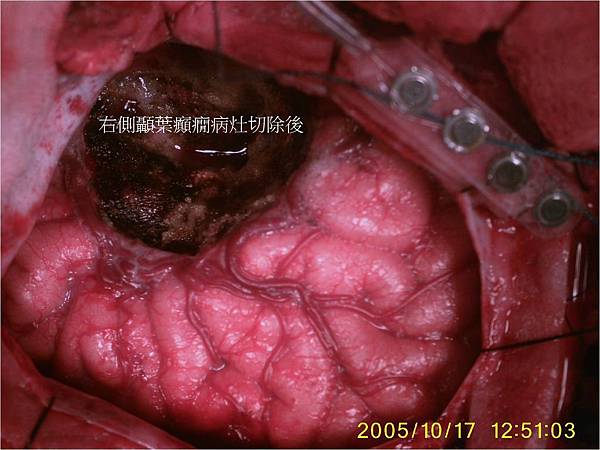
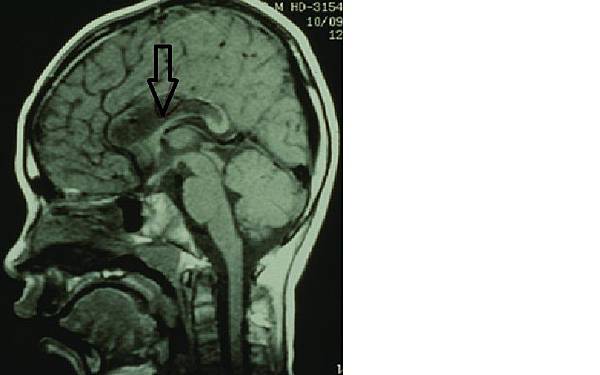
這是在所有的無病變型的頑固型癲癇症的癲癇手術之中效果最好的一種手術方法。當病人的癲癇發作屬於顳葉癲癇,而且手術前的各項評估也符合,則可以進行顳葉切除術(圖.1)。
圖一:右側顳葉癲癇病灶切除後。
一般而言,顳葉癲癇的發作型態較為短暫,發作前病人的前兆可能有一鼓氣從胃裏翻揚上昇到胸前,甚至到口腔,接著發作時病人呈現呆滯,靜止坐著,病人口腔可能有嚼食動作,兩隻手似乎想握物卻又抓不住的感覺,持續約30秒到1分鐘,接著可能會有次發性的全身發作。發作頻率高,有時會每週,甚或每天好幾次。
手術的適應症是病人的癲癇症狀以及各類影像檢查、腦波檢查都與臨床癲癇症狀都穩合時,則可以進行顳葉切除術。
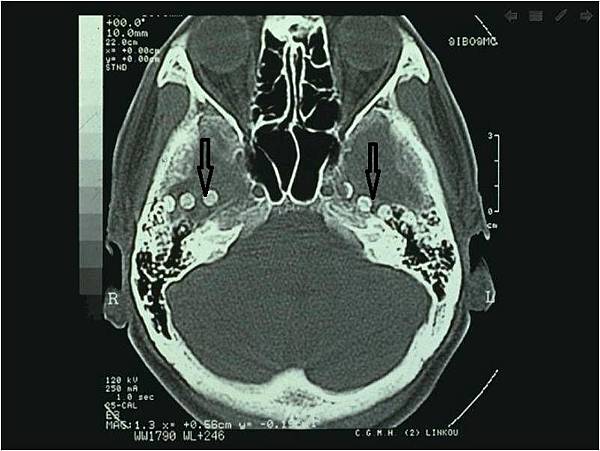
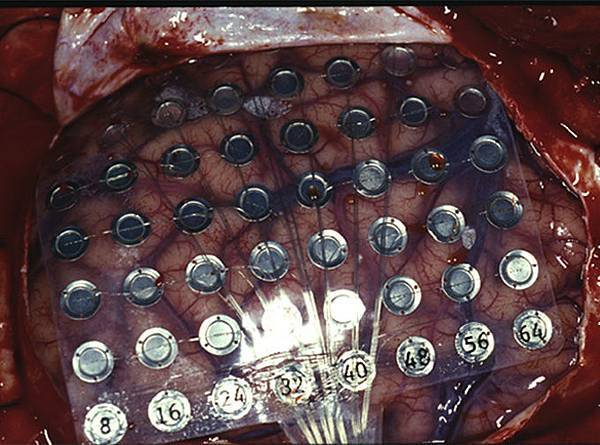
術前的檢查,首先腦波需顯示顳葉有癲癇波,同時作核磁共振造影顯示同側海馬迴腦組織可能有硬化現像(圖二) ,核子醫學檢查SPECT或PET顯示同側顳葉有冷點(cold spot) ,進一步作24小時腦波及影像監測,證明癲癇的發作確實由同側發作,則可以進行手術。有時癲癇病灶是兩側時,可以植入電極晶片條(圖三),作顱內腦波的監測,以查出那一側的發作與臨床癲癇的發作較有關係,成功率高達90%。
圖二:電腦斷層掃描顯示,兩側顳葉下硬腦膜下晶片條(箭頭)植入情形。
圖三:硬腦膜下晶片植入手術中。
手術的結果是所有癲癇手術中最好的,約有85%的改善率,而筆者的經驗,第一年甚至可以高到95%。至於兩側性顳葉癲癇時,以上述方法找出主要病灶發作佔6:4以上,手術結果在前3年可以達到77%的無發作狀況。
當病灶在左側時,因為語言中樞有關,為了避免傷及語言神經,可以採取清醒式開顱術,在頭皮局部麻醉後,進行開顱手術,接著當場作急性的刺激腦皮質功能定位術,在病人清醒的情況下,刺激腦部找出語言以及運動中樞,切除癲癇病灶時,可以避免傷及語言或運動神經,避免術後的半身麻痺或失語症,如果病人無法完全合作,則可以先植入硬腦膜下電極晶片後(上面圖三),回到病房病人清醒後,再作慢性的刺激皮質功能定位術,同時也可以在腦皮質直接作腦波監測檢查,更詳細的紀錄癲癇的發作情形,進而更精確的定位出癲癇病灶。
手術可能的併發症是腦出血、腦水腫、半身麻痺、左側手術時可能會有短暫輕度的語言或記憶障礙,當然腦膜炎偶而也可見到。
【胼胝體切開術】
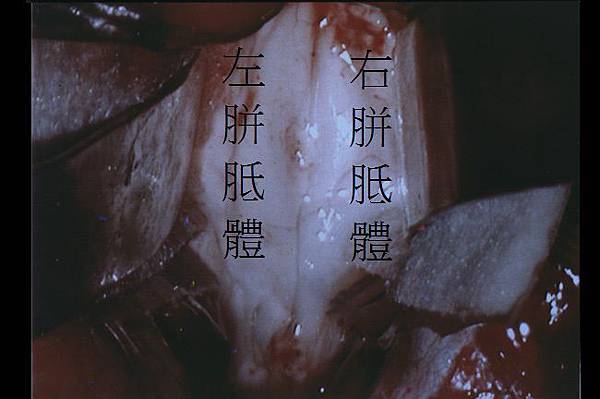
胼胝體切開術,顧名思義就是將胼胝體切開的一種手術(圖四、五),胼胝體是聯結兩側大腦的神經纖維構造,當癲癇從一側大腦發生時,會經過胼胝體傳到另一側大腦,而產生了全身性癲癇發作,如果將胼胝體切開,理論上癲癇發作就不會傳到另一側大腦,只有局部的發作,如此病人較不會跌倒,全身性的抽搐也可以減少。
圖四:胼胝體切開手術中,左右兩側的胼胝體已經被分開。
圖五:胼胝體切開手術後,MRI顯示胼胝體已經切開,呈現低訊號的黑色區域(箭頭) 。
胼胝體切開術的適應症為:(一) 兩側彌漫性的癲癇,無法切除癲癇病灶,(二) 跌落型發作,(三) 或者是額葉癲癇。尤其當腦波出現兩側同步尖棘慢波時,效果更好。
胼胝體切開術的療效,根據國外的報告以及筆者的經驗,有效改善癲癇發作的機會也高到65~70%,進而改善病人的日常生活能力、認知能力以及學習能力。筆者有好幾例經驗,術前反映呆滯,但術後回診都會微笑,而且會叫我「張醫師」。
常見的術後併發症,主有短暫性的“解離症候群”(Dissociation syndrome) ,反應遲鈍,呆滯,無表現,但通常一週左右就會恢復過來。其他的併發症較少見,但也可能會併發有硬腦膜下積水、腦膜炎或腦出血。
【迷走神經刺激術】
迷走神經刺激術,顧名思義,就是刺激迷走神經,以達到控制癲癇的方法。從1988年Penry等人首次在人體植入迷走神經刺激器之後,到目前已廣泛的被採用來治療頑固型癲癇。理論上,由於刺激左側的迷走神經,可以引起腦內腦波的變化,進而抑制癲癇的發作。
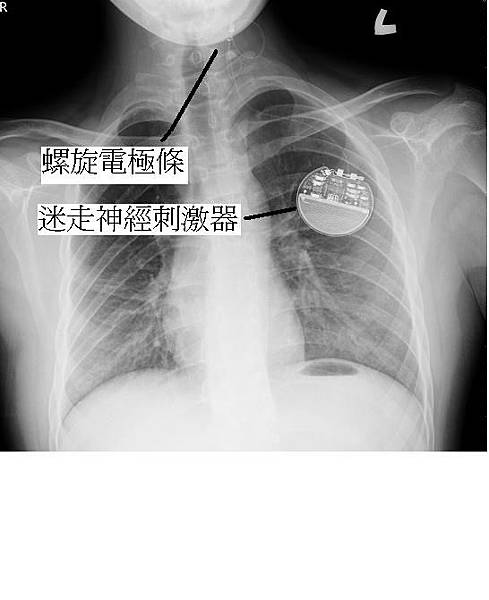
其適應症為頑固型癲癇,無明確的癲癇病灶或彌漫性的病灶,無法作切除手術時,而或家屬不願意接受開顱的胼胝體切開術,都可以接受迷走神經刺激器植入手術。手術方法為,在左頸部作一小橫切傷口後,在左頸動脈旁找出左側的迷走神經,植入螺旋電極條,另外在左胸前作切開,在皮下植入刺激器,將兩者聯結,就大功告成了(圖六)。
圖六:迷走神經刺激器植入手術後。
其療效則視病人的條件而有不同的結果,有效改善率從60~90%都有,但平均也是大約60~70%。
手術可能的副作用為傷口感染或者術後會有點沙啞或吞嚥怪怪的,但大部份的病人手術後可能因為迷走神經刺激的關係或癲癇發作改善了,而變得反應較好,學習力增加。
(作者為長庚醫院 腦神經外科臨床教授 張承能醫師,本文刊登於長庚醫訊 100年11月號 『癲癇的全方位治療』專刊)


 留言列表
留言列表


